Беременность при врожденных пороках сердца: прогнозирование рисков и консультирование
Зміст
Авторы: Van Hagen IM, Roos-Hesselink JW.
Перевод: Кашух Е.А.
Введение
Беременность — важный период в жизни женщины. Однако для женщин с сердечно-сосудистыми заболеваниями вынашивание ребенка связано с дополнительными рисками для здоровья и заслуживает особого внимания.
За последние десятилетия возросло количество беременностей среди женщин с врожденными пороками сердца и их число будет увеличиваться в дальнейшем [1]. Физиологические изменения во время беременности могут негативно сказаться на здоровье сердечно-сосудистой системы при наличии врожденных пороков сердца [2]. Такие последствия как нарушения ритма сердечных сокращений и сердечная недостаточность служат причинами ухудшения здоровья не только матери, но и плода.
Некоторые врожденные пороки сердца диагностируются уже в то время, когда женщины задумываются о продолжении рода. В связи с этим им может быть предложено консультирование с целью прогнозирования рисков.
Результаты исследований свидетельствуют о том, что врожденная патология сердечно-сосудистой системы в целом несет относительно низкий риск осложнений при беременности. Это частично связано с улучшением профилактики этих осложнений и наблюдением женщин в перинатальных центрах, появлением многопрофильных команд специалистов для ведения пациенток с сердечно-сосудистыми проблемами во время беременности.
В последнее десятилетие были разработаны рекомендации по ведению беременности при наличии сердечно-сосудистых заболеваний, что позволяет врачу оказывать помощь, основываясь на разработанных с помощью доказательной медицины документах [3].
Настоящий обзор рассматривает стратификацию риска и консультирование беременных женщин с врожденными пороками сердца.
Физиология сердечно-сосудистой системы во время беременности
Беременность связана с различными физиологическими механизмами адаптации сердечно-сосудистой системы [4-6]. Сердечный выброс должен увеличиться до 50%, чтобы обеспечить достаточное кровообращение плода, и его рост наблюдается уже в первом триместре.
В то же время сопротивление сосудов снижается на 30–40%. Объем циркулирующей плазмы в первом и втором триместре увеличивается, что приводит к 10–20% учащению сердечных сокращений. Чем ближе момент родов, тем больше изменения показателей кровообращения стремятся к максимуму. В первые дни после родоразрешения отмечается транзиторная перегрузка сердца объемом жидкости.
Как следствие указанных гемодинамических изменений, эхокардиографические исследования демонстрируют увеличение конечных диастолических размеров левого желудочка, в то время как систолические показатели остаются стабильными [7]. Последующее увеличение ударного объема приводит к повышению скорости оттока крови из желудочка и имитирует гиперкинетическое состояние. То же справедливо для правого желудочка, хотя доказательств в отношении изменения гемодинамики меньше.
Гормональные изменения оказывают влияние на свойства сосудистой стенки. Увеличение податливости стенок аорты не имеет большого значения для здоровых женщин, но повышает риск расслоения аорты при соответствующих пороках развития. Кроме того, известно, что при беременности наблюдается повышение коагуляции, что особенно важно для женщин с протезами клапанов сердца.
В связи с повышением объема циркулирующей плазмы во время беременности трансформируются и фармакокинетические процессы, чему также способствуют изменения абсорбции, скорости клубочковой фильтрации, метаболизма в печени и активности связывания веществ с белками [8]. Кроме того, лекарственные препараты могут проникать через гемато-плацентарный барьер и попадать в кровоток плода.
В связи с этим Европейское агентство по изучению лекарственных средств (EMA) и Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) предоставляет и регулярно обновляет данные о безопасности приема лекарств во время беременности.
Стратификация риска
В настоящее время предложено несколько способов оценить риск осложнений у женщины во время и после беременности. Среди них — модифицированная классификация рисков Всемирной организацией здравоохранения (ВОЗ) — mWHO, где стратификация основана на установленном диагнозе. Классификация mWHO позволяет дифференцировать женщин, которых следует немедленно направить на обследование и лечение, от тех, кого можно обследовать в условиях амбулаторного звена.
Кроме того, два инструмента для оценки клинического риска могут быть использованы у беременных: шкалы риска CARdiac disease in PREGnancy (CARPREG) и Zwangerschap bij Aangeboren HARtAfwijking (ZAHARA). (Рисунок 1)
.png)
Факторы риска развития неблагоприятных сердечно-сосудистых событий во время беременности | Отношение шансов | Частота событий в когорте исследования | |
CARPREG | Сердечно-сосудистые осложнения в анамнезе или аритмия | 5.9 | 33% |
NYHA III или IV или цианоз | 4.9 | 46% | |
Механический клапан | 4.2 | 38% | |
Дисфункция желудочков | 2.3 | 30% | |
Высокий риск левосторонних заболеваний клапанов/ обструкции оттока из левого желудочка | 2.1 | 22% | |
Легочная гипертензия | 3.3 | 32% | |
Ишемическая болезнь сердца | 3.0 | 29% | |
Поражение артерии высокого риска | 2.7 | 18% | |
Отсутствие вмешательств на сердце в прошлом | 1.6 | 18% | |
Позднее обследование при беременности | 1.6 | 20% | |
ZAHARA | Прием препаратов для терапии сердечно-сосудистой патологии, кроме антикоагулянтов | 4.2 | 26% |
Предсердно-желудочковая регургитация клапанов | 2.0 – 2.3 | 17% | |
ROPAC | Фибрилляция предсердий до беременности | 5.1 | 52% |
Признаки сердечной недостаточности до беременности | 3.3 – 4.2 | 63% |
Рисунок 1. Классификация риска неблагоприятных сердечно-сосудистых событий во время беременности ВОЗ (mWHO), основанная на данных CARPREG и ROPAC. Модифицированные инструменты управления рисками: классификация ВОЗ (mWHO), CARdiac disease in PREGnancy (CARPREG) и Zwangerschap bij Aangeboren HARtAfwijking (ZAHARA), Registry Of Pregnancy And Cardiac disease (ROPAC). Отношения шансов и частота событий получены для когорт, состоящих из приблизительно 60% пациенток с врожденным пороком сердца (63% из CARPREG II и 58% из ROPAC). Отсылка к первоисточнику: Silversides et al, JACC, 2018; Drenthen et al, Eur Heart J, 2010; van Hagen et al, Eur J Heart Fail. NYHA, New York Heart Association functional class.
Для женщин с врожденными заболеваниями сердца классификация mWHO является наиболее эффективным инструментом оценки состояния [9]. Добавление клинических характеристик, вероятно, позволит в дальнейшем разработать индивидуальную стратегию определения риска.
Обследование перед беременностью включает тщательный сбор анамнеза, физический осмотр, ЭКГ, эхокардиограмму и тест с физической нагрузкой. Такие признаки, как снижение толерантности к физическим нагрузкам и учащенное сердцебиение отражают увеличение риска сердечно-сосудистых осложнений при беременности. Кроме того, случаи внезапной смерти в семейном анамнезе служат важной информацией для стратификации риска.
Нормальные жалобы при беременности бывает трудно отличить от признаков сердечной недостаточности во время вынашивания ребенка. Полноценное физическое обследование позволяет выявить симптомы, подозрительные на патологию сердца — повышение артериального давления, шум в сердце, легочные хрипы, гепатоспленомегалию и периферические отеки. ЭКГ предоставляет прогностическую информацию в случае обнаружения нарушения ритма сердца. Признаки сердечной недостаточности или наличие фибрилляции предсердий до беременности связаны со значительным увеличением риска осложнений при вынашивании ребенка [10].
Ввиду этого эхокардиография должна выполняться каждой женщине из группы риска перед беременностью с подробной оценкой поражения сердца, его размеров, функции желудочков и давления в камерах при их наполнении. Эти базовые измерения позволяют улучшить прогнозирование рисков во время беременности. Оценка максимального поглощения кислорода при физической нагрузке (VO2 max) – установленный критерий, используемый при исследовании пациентов с врожденными пороками сердца. Его высокие показатели связаны с лучшим исходом беременности [11].
В некоторых случаях состояние сердца может быть дополнительно изучено с применением других диагностических методов, таких как суточное мониторирование ЭКГ по Холтеру, компьютерная или магнитно-резонансная томография (КТ и МРТ). Визуализация сердца с помощью лучевых методов диагностики используется для определения диаметры аорты у лиц с уже установленной патологией или предрасположенностью к ее развитию.
У женщин с заболеваниями аорты, которые не проходили консультацию специалиста перед зачатием, предпочтительно оценивать состояние сердечно-сосудистой системы с помощью МРТ без гадолиния, поскольку влияние данного контрастного вещества на плод не изучено [12]. Этот вид лучевой диагностики у беременных предпочтительнее КТ из-за потенциального воздействия радиации на плод.
Модифицированная стратификация риска ВОЗ
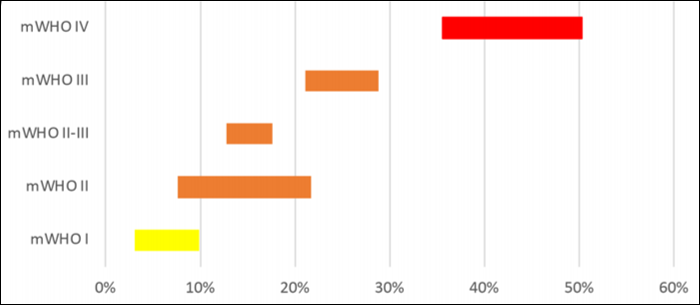
Классификация mWHO позволяет провести первичную оценку потенциального риска для сердечно-сосудистой системы у беременных из группы риска. (Таблица 1).
Таблица 1. Классификация риска сердечно-сосудистых осложнений во время беременности ВОЗ (WHO).
.jpg)
Адаптация таблицы для лечения врожденных пороков сердца из материалов ESC 2018.
ДАВП — дефект атриовентрикулярной перегородки, ДМПП — дефект межпредсердной перегородки, ДМЖП = дефект межжелудочковый перегородки, ФВ = фракция выброса, ESC = Европейское кардиологическое общество.
Подробное описание данной классификации опубликовано в последнем Руководстве Европейского общества кардиологов по ведению беременности [3].
Класс I включает легкие врожденные пороки сердца, такие как открытый артериальный проток небольшого размера или пролапс митрального клапана, а также состояние после устранения врожденного порока (шунтирование и другие вмешательства). Указанные изменения в сердечно-сосудистой системе не связаны со значительным риском осложнений или смертности в сравнении с общей популяцией беременных.
Риск сердечно-сосудистых осложнений при беременности постепенно увеличивается от I до IV класса, и к последнему относят женщин с легочной артериальной гипертензией, системной дисфункцией желудочков или значительной дилатацией аорты. Подобные состояния, согласно mWHO, отражают чрезвычайно высокий риск осложнений, поэтому пациенткам из данной группы не рекомендована беременность.
Женщины, относящиеся к классу II – III занимают промежуточное положение между указанными состояниями и включают лиц со средней степенью сердечно-сосудистого риска, поэтому во время беременности требуется наблюдение в специализированных центрах.
Классификация mWHO основана на мнении экспертов. Она была протестирована в нескольких когортах и обладает не очень высокой точностью в прогнозировании тяжести состояния при беременности у женщин с врожденными пороками сердца. Таким образом, данная классификация составляет в основном первое впечатление о рисках. После этого следует обратиться к более подробной клинической информации для их оценки.
Шкалы клинического риска: CARPREG II и ZAHARA
Шкала CARPREG была разработана в 2001 году и стала первым инструментом оценки риска сердечных заболеваний во время беременности [13]. Недавно она была обновлена, что привело к появлению CARPREG II, продемонстрировавшей лучшие результаты [14]. Показатели, предсказывающие риск, указаны на Рисунке 1. Они были получены при изучении крупной когорты женщин с сердечно-сосудистыми заболеваниями, среди которых 64% имели врожденные пороки сердца.
Шкала риска ZAHARA была разработана специально для женщин с врожденными пороками сердца [15]. Включенные в нее показатели также перечислены на Рисунке 1. Два из них не совпадают с CARPREG II: использование сердечных препаратов и предсердно-желудочковая регургитация.
Регистр беременности и заболеваний сердца (Registry Of Pregnancy And Cardiac disease, ROPAC) помог увеличить точность классификации ВОЗ при добавлении в оценку риска фибрилляции предсердий и признаков сердечной недостаточности [10].
Валидация всех инструментов оценки риска осложнений у женщин с врожденными пороками сердца и сосудов несколько затруднена и из-за неоднородности исследуемых когорт, что обусловлено несколькими факторами [9, 16-18].
Во-первых, не все когорты включают только врожденные заболевания сердечно-сосудистой системы. Во-вторых, врожденная патология подразумевает очень широкий спектр поражений сердца и сосудов. На результат могут повлиять возможность оказания медицинской помощи, вопросы логистики, наличие или отсутствие местной инфраструктуры для беременных из группы риска. Наконец, специфические факторы, такие как позднее обращение за медицинской помощью и приверженность пациентки к лечению, вносят вклад в получение неоднородных данных. Ввиду этого, вышеупомянутые шкалы оценки не следует рассматривать как отдельные инструменты.
Индивидуальный подход имеет решающее значение как в ведении беременных женщин с приобретенными, так и с врожденными сердечно-сосудистыми заболеваниями. Своевременная работа мультидисциплинарной команды в наблюдении женщин с пороками сердца имеет важное значение для сохранения жизни матери и ребенка.
Характеристика риска в зависимости от вида врожденного порока сердца
Легочная артериальная гипертензия
Наличие легочной артериальной гипертензии относит женщину к очень высокому классу риска осложнений (класс IV по mWHO). Это связано с большой вероятностью развития сердечной недостаточности, желудочковой аритмии у беременной женщины, что также увеличивает риск смерти, хотя с появлением передовых методов лечения ситуация стала улучшаться.
Плохой исход для плода – еще одна причина советов по воздержанию от вынашивания ребенка для женщин с указанной патологией. Следует отметить, что доказательства неблагоприятного исхода ограниченные. Материнская смертность варьируется от абсолютно высокого риска (28%) до лучше ожидаемого исхода у отдельных пациенток с данным заболеванием, но уровень материнской смертности по-прежнему составляет в среднем 7% [19,20].
Консультации по вопросам высокого риска и, следовательно, донесение информации о том, что беременность противопоказана, имеет первостепенное значение. В случае наступления беременности женщине должны быть предложены варианты ее прерывания и донесена информация о негативных последствиях сохранения ребенка.
Если женщиной принято решение о сохранении беременности, необходимо строгое наблюдение до момента родов в перинатальном центре мультидисциплинарной командой специалистов.
Развитие синдрома Эйзенменгера, сосудистого заболевания легких, которое возникает вторично из-за порока сердца, при котором ток крови осуществляется через шунты слева направо, также не совместимо с планированием деторождения. Снижение сопротивления периферических сосудов, вызванное беременностью, дополнительно повышает риск прогрессирующего шунтирования справа налево, цианоза и парадоксальной эмболии [20].
Цианоз
Возникновение цианоза во взрослом возрасте наблюдается при наличии пороков сердца, сопровождающихся наличием шунта. Ранние научные работы продемонстрировали, что беременность у женщин с цианотическими пороками сердца связана с большим количеством осложнений.
Недавнее ретроспективное исследование включало 71 беременность у 31 женщины с цианотическим пороком сердца, без легочной артериальной гипертензии [21]. У 32% пациенток развились сердечно-сосудистые осложнения при беременности, в основном сердечная недостаточность и прогрессирование гипоксемии, требующие госпитализации. У двух женщин отмечалась системная дисфункция желудочков.
В целом, вид врожденного порока сердца служит главным фактором, влияющим на сердечно-сосудистый риск при беременности. Степень цианоза увеличивает вероятность преждевременных родов и мертворождения. Только 12% родов заканчиваются появлением живого ребенка, если сатурация менее 85% [22]. Поэтому женщинам с уровнем насыщения крови кислородом ниже 85% наступление беременности не рекомендуется.
Циркуляция Фонтена
Гемодинамическая коррекция пороков сердца с помощью операции, называемой циркуляцией Фонтена (или операцией Фонтена), которая позволяет направить венозную, необогащённую кислородом кровь, напрямую в лёгочную артерию, также оказывает влияние на риск осложнений при беременности.
Увеличение сердечно-сосудистого риска в данной ситуации связано с системной желудочковой дисфункцией и значительной атриовентрикулярной регургитацией. Кроме того, может наблюдаться энтеропатия, обусловленная потерей белка.
Основные осложнения беременности у подобной группы пациенток – это сердечная недостаточность, наджелудочковые аритмии, тромбоэмболические явления и кровотечения. Вследствие указанных факторов вероятность потери беременности составляет около 70% [23].
Системная желудочковая дисфункция
Любой тип врожденного порока сердца со снижением функции желудочков служит независимым фактором риска сердечно-сосудистых осложнений во время беременности, согласно CARPREG, ZAHARA и ROPAC. Необходимо своевременное выявление и лечение сердечной недостаточности до беременности в подобных случаях, поскольку это явный дополнительный фактор риска.
Женщинам со значительным нарушением функции левого желудочка или умеренной дисфункцией правого желудочка, согласно шкалам оценки риска, беременность не рекомендована из-за возможных жизнеугрожающих осложнений.
Дилатация аорты
Женщины с заболеванием аорты могут столкнуться с риском дальнейшего расширения сосуда или, что еще хуже, его расслоения во время беременности.
Степень увеличения диаметра аорты при беременности трудно предсказать. Результаты исследований расходятся; некоторые из них сообщают о том, что значительного расширения не наблюдается, другие свидетельствуют о дополнительной дилатации до 3 мм в течение всей беременности с потенциалом уменьшения диаметра аорты после родов [24-26]. Риск расслоения сосуда зависит от вида врожденного порока сердца.
Наиболее высокий риск наблюдается при тяжелом синдроме Марфана и синдроме Лойса-Дитца. В отсутствие синдрома Марфана или другого наследственного заболевания грудного отдела аорты с высоким риском, пороговое значение 50 мм, особенно в сочетании с наличием двустворчатого клапана, считается противопоказанием для беременности. Женщинам с синдромом Марфана или Лойса-Дитца при размере диаметра корня аорты более 45 мм также не рекомендована беременность.
При синдроме Тернера оценка диаметра сосудов должна обязательно производиться с поправкой на площадь поверхности тела, принятый порог – 27 мм/м2 [27]. Плановое хирургическое вмешательство в случае превышения пороговых значений может быть выходом из ситуации, однако имеется риск расслоения типа B и других осложнений после операции. Также необходимо учитывать семейный анамнез в отношении случаев расслоения аорты.
Кесарево сечение рекомендуется всем женщинам с размером диаметра корня аорты более 45 мм. Если диаметр сосуда менее 40 мм, естественные роды считаются безопасными. В ситуации, когда размер диаметра составляет 40-45 мм, выбор может зависеть от динамики его увеличения в течение беременности и факторов риска расслоения аорты.
Механический клапан сердца
Наличие механического клапана сердца – независимый фактор риска осложнений при беременности. Баланс между риском тромбоза и кровотечения определяет шанс на успешное своевременное родоразрешение [28]. Тромбоз клапана при беременности отмечался в 4,7%, однако в 20% случаев женщин не удалось спасти.
Стратегии антикоагулянтной терапии подробно освещены в рекомендациях Европейского общества кардиологов. Широкий спектр режимов назначения данных препаратов подчеркивает сложность достижения баланса между риском тромбоза и кровотечения.
Женщинам, принимающим антагонисты витамина К в низких дозах, рекомендована их замена на какой-либо тип гепарина в первом триместре из-за тератогенности указанных антикоагулянтов. Возвращение к терапии данными препаратами возможно в начале второго триместра и вплоть до 36 недели гестации для ограничения риска тромбоза, связанного с гепарином. В целом, консенсус в отношении лучшего режима антикоагулянтной терапии у рассматриваемой группы беременных женщин до сих пор не достигнут [3,29,30].
Консультирование
Консультирование перед беременностью имеет решающее значение для выявления пациенток с высоким риском осложнений со стороны сердечно-сосудистой системы, а также для снижения тревоги у женщин из группы низкого риска, потому что во многих случаях беременность хорошо переносится при наличии нетяжелых врожденных пороков сердца.
Во время консультации необходимо выделить несколько тем для обсуждения: риск для матери и плода, использование препаратов, возможные способы адаптации организма к беременности до ее наступления, риск наследования патологии сердца ребенком и отдаленные последствия для сердечно-сосудистой системы матери. В случае необходимости следует также уделить внимание методам репродуктивной терапии или контрацепции.
Риск для матери и плода
Как упоминалось ранее, риски для матери и плода зависят от вида заболевания. В большой проспективной когорте из 3295 беременных с врожденными пороками сердца летальность составила 0,2%, сердечная недостаточность 6,2%, аритмия в 2%, эпизоды тромбозов в 1% и расслоение аорты в 0,03% [31].
В целом риск сердечной недостаточности и аритмии следует упомянуть во время консультации в качестве основных осложнений, связанных с беременностью, у женщин с врожденными пороками сердца. Подробнее в Таблице 2.
Таблица 2. Зависимость риска от вида врожденного сердечно-сосудистого заболевания.
В таблице приведены обобщенные данные у разнородных групп пациенток из проспективных и ретроспективных исследований. Некоторые особенности, такие как желудочковая дисфункция, стеноз клапана или регургитация, цианоз и наличие механического протеза клапана могут в значительной степени влиять на риски. Для получения более подробной информации рекомедовано ознакомиться с работами, указанными в последнем столбце (источник).
ЗВР и недоношенность сообщаются только в том случае, если> 10%.
.jpg)
Список сокращений: ‡ — не сообщалось, АГ – артериальная гипертензия; АЭ — аномалия Эбштейна; ВТЛЖ — выносящий тракт левого желудочка; ВТПЖ, выносящий тракт левого желудочка; ВТМА — врожденно исправленная транспозиция магистральных артерий; ДМПП — дефект межпредсердной перегородки; ДМЖП — дефект межжелудочковой перегородки, ДАВП — дефект атривентрикулярной перегородки; ЗВР — задержка внутриутробного роста; НМК — нарушение мозгового кровообращения; ОАП — открытый артериальный проток; NYHA — классификация хронической сердечной недостаточности, согласно Нью-Йоркская кардиологическая ассоциации; ПРК — послеродовое кровотечение; ТМА — транспозиция магистральных артерий; ПЭ — преэклампсия; ТИА — преходящая ишемическая атака; TФ — тетрада Фалло.
У женщин с патологией аорты после стратификации общего сердечно-сосудистого риска необходимо обсудить риск расслоения аорты.
Гипертония беременных (3%), преэклампсия и эклампсия (2%), а также послеродовое кровотечение (3%) возникает у женщин с врожденными пороками сердца не чаще, чем в общей популяции [31]. Кесарево сечение выполняется у не менее чем 40% рожениц из группы риска, обычно при наличии акушерской патологии или в ситуациях повышенного риска, таких как сердечная недостаточность, преждевременные роды на фоне приема пероральных антикоагулянтов, при тяжелой легочной гипертензии или синдроме Эйзенменгера.
В целом маточно-плацентарный кровоток у женщин с врожденным пороком сердца ниже в сравнении со здоровыми беременными, его нарушение связано с неблагоприятными для плода исходами [32]. Например, задержка внутриутробного роста плода чаще встречается у матерей с врожденными пороками сердца [33].
Женщины с врожденной патологией сердца сталкиваются с более высоким риском внутриутробной гибели плода (1%), преждевременных родов (14%) и низкой оценкой по шкале Апгар (6%) [31]. Смерть новорожденного наступает в 0,5%, что сопоставимо с общей популяцией, но данные различаются в зависимости от диагноза матери (Таблица 2).
Вспомогательные репродуктивные технологии при врожденных пороках сердца
Развитие передовых репродуктивных технологий позволяет оказывать помощь в наступлении беременности женщинам с врожденными пороками сердца, имеющим проблемы с деторождением или страдающим бесплодием. Однако вспомогательные репродуктивные технологии связаны с увеличением риска тромбообразования и повышения артериального давления, в зависимости от метода и дозы препаратов. Например, чрезмерная стимуляция яичников может привести к многоплодной беременности, которая клинически протекает намного тяжелее.
Таким образом, женщин из групп высокого риска (класс III и IV по mWHO) следует информировать о нежелательном использовании данных методов или рассматривать варианты предотвращения наступления многоплодной беременности [3].
Контрацепция и риск осложнений у женщин с врожденными пороками сердца
Количество незапланированных беременностей среди пациенток с врожденным пороком сердца не отличается от их здоровых сверстниц [34,35]. Женщины с высоким риском сердечно-сосудистых осложнений, которым не рекомендована беременность, должны быть осведомлены о методах контрацепции уже в юном возрасте. Необходимо осуществить оптимальный выбор с учетом эффективности, безопасности препаратов и личных предпочтений пациенток.
В отношении безопасности получено относительно мало данных при назначении контрацепции женщинам с врожденными пороками сердца [36]. Прием контрацептивов может быть связан с потенциальным увеличением риска тромбоэмболических осложнений, особенно среди тех, у кого изначально повышен риск тромбоза, например после операции Фонтена, хотя имеются некоторые противоречия в доказательной базе.
Среди контрацептивов наиболее высокий риск развития тромбоза наблюдается при назначении препаратов, содержащих этинилэстрадиол. Контрацептивы, имеющие в составе только прогестин, являются подходящей альтернативой. Внутриматочные устройства на основе левоноргестрела, вероятно, служат наиболее безопасным выбором [37].
Имеются сообщения о случаях эндокардита после имплантации внутриматочной спирали при тетраде Фалло, однако нет убедительных доказательств повышения риска его развития именно в связи с пороками сердца, поэтому профилактика эндокардита при установке внутриматочных устройств не разработана [38,39].
В случае крайне высокого риска осложнений при беременности (класс IV по mWHO) следует обсудить необратимые варианты контрацепции, такие как окклюзия маточных труб, хотя имеется повышение общих рисков для здоровья, связанных с оперативным вмешательством и послеоперационными осложнениями.
Риск наследования заболевания ребенком
Одной из тем, необходимых для обсуждения в рамках консультирования, является риск наследования заболевания будущим ребенком. Степень риска неоднородна и зависит от вида сердечного порока.
При заболеваниях, передающихся по аутосомно-доминантному типу наследования, таких как синдром Марфана, риск составляет около 50%. При отсутствии четкого генетическая диагноза, риск оценивается в 2,9% для детей, рожденных от женщины с врожденным пороком сердца [40]. В таблице 3 перечислены указанные риски наследования.
Таблица 3. Риск наследования заболеваний ребенком
Врожденный порок сердца | % наследования |
Дефект предсердной перегородки | 4.5%–6% |
Дефект межжелудочковой перегородки | 6%–9.5% |
Открытый артериальный проток | 4% |
Дефект атриовентрикулярной перегородки | 7.5%–15% |
Аномалия Эбштейна | 3.9%–6% |
Тетрада Фалло | 2.5%–10%* |
Транспозиция магистральных артерий | 0.5%† |
Двустворчатый аортальный клапан | 4.6%–9.3% |
Коарктация аорты | 4% |
Синдром Марфана | 50% |
Стеноз клапана легочной артерии | 7% |
* Диапазон варьируется до 50%, если он связан с делецией 22q11.2.
† Общий риск наследования, поражение матери или отца
Ввиду вышесказанного необходимо предоставить возможность генетического консультирования всем женщинам с врожденными пороками сердца. Это особенно важно для пациенток с заболеваниями аорты, тех, чьи ближайшие родственники также страдают врожденной патологией сердечно-сосудистой системы и женщин с врожденными аномалиями развития других органов.
Для пациенток с известным генетическим заболеванием становится все более доступным предимплантационное диагностическое обследование [41].
Лекарственная терапия до и во время беременности
Лекарства, принимаемые до беременности, следует оценивать с позиции тератогенности. Ингибиторы ангиотензин-превращающего фермента (АПФ) и блокаторы рецепторов ангиотензина (БРА) потенциально неблагоприятно воздействуют на плод, поэтому противопоказаны при планировании беременности, а также после ее наступления. Для женщин, которые получают ингибиторы АПФ или БРА, предварительная отмена препаратов перед беременностью помогает оценить стабильность состояния в отсутствие терапии.
У беременных пациенток с высокой вероятностью развития сердечной недостаточности риск прекращения лечения может перевесить потенциальные риски для плода. Врач должен принимать решение в каждой ситуации индивидуально, исходя из совокупности данных.
Терапия бета-адреноблокаторами может быть продолжена под строгим контролем состояния плода, потому что потенциально несет угрозу рождения ребенка с низкой массой тела. Атенолол противопоказан при беременности из-за высокого риска развития врожденных дефектов.
Острая сердечная недостаточность во время беременности служит жизнеугрожающим состоянием. Ее терапия должна основываться на тех же принципах, как и сердечная недостаточность, не связанная с вынашиванием ребенка.
Для оценки влияния того или иного препарата на плод ранее использовавшаяся классификация FDA была заменена «Правилами маркировки лекарств, назначаемых во время беременности и кормления грудью». Информация, отраженная в документе, может быть обнаружена на этикетках с рецептами и в Интернете на веб-сайтах FDA и EMA [42,43]. Это поможет оценить риск тератогенного воздействия на плод у женщин с врожденными пороками сердца, планирующих беременность.
Наблюдение женщин с врожденными пороками сердца во время беременности
Частота клинического наблюдения женщин с врожденными пороками сердца зависит от риска осложнений. В случае низкого риска они могут посещать врача один или два раза за все время беременности в местной лечебном учреждении и в последствии планировать роды там же. При классе риска II по mWHO рекомендуется проводить оценку состояния сердечно-сосудистой системы как минимум в каждом триместре. Женщинам с классом риска II-III по mWHO и выше требуется наблюдение в перинатальном центре и по меньшей мере 1 раз в 2 месяца.
Беременные пациентки с цианозом, легочной гипертензией или системной желудочковой дисфункцией должны находиться под постоянным наблюдением специалистов, встречаясь с ними еженедельно, особенно в третьем триместре.
Рекомендации по дальнейшим действиям представлены в Таблице 1.
Необходимо заранее планировать роды таким образом, чтобы присутствовала мультидисциплинарная команда специалистов, состоящая как минимум из кардиолога, акушера-гинеколога и анестезиолога.
В большинстве случаев родоразрешение осуществляется естественным путем. Исключением служит наличие акушерских причин или высокого сердечно-сосудистого риска, как упоминалось ранее. В целом, кесарево сечение не продемонстрировало значительных преимуществ в сравнении с естественными родами у женщин с врожденными пороками сердца в отношении срока гестации или массы тела новорожденного [44].
Все женщины с врожденными пороками сердца должны быть доставлены для родов в стационар, а при умеренном или высоком риске осложнений – в перинатальный центр. Дополнительный гемодинамический мониторинг во время родоразрешения может потребоваться пациенткам из группы риска острой сердечной недостаточности или нарушений ритма сердца.
Первым шагом в оценке состояния сердечно-сосудистой системы служит пульсоксиметрия, которая включает постоянное наблюдение за показателями пульса и сатурацией. У пациентов с очень высоким риском следует рассмотреть возможность непрерывной регистрации ЭКГ.
Установка артериального катетера для инвазивного мониторинга артериального давления или неинвазивное измерение сердечного выброса обеспечивает оптимальное наблюдение за женщинами, которые относятся к классу IV по mWHO или клинически нестабильны. При подозрении на высокий риск сердечной недостаточности, следует рассмотреть возможность длительного наблюдения (до 48 часов) после родов, так как в этот период происходит значительное изменение гемодинамики, вызывающее клиническое ухудшение [45].
Заключение
Прогнозирование рисков и консультирование служат ключом к ограничению риска осложнений при беременности у женщин с врожденными пороками сердца. В этом могут помочь классификация mWHO и другие инструменты оценки клинического риска, однако индивидуальный подход и мнение экспертов остаются первостепенными.
У женщин с предполагаемым низким или средним риском осложнений, регулярное наблюдение специалистами и планирование родов в перинатальном центре предоставляет наилучшие возможности для благоприятного исхода беременности. Несмотря на это, существует небольшое количество женщин с врожденными пороками сердца, которым следует отказаться от беременности во избежание разрушительных последствий ее наступления.
Список литературы
1 Bottega N, Malhamé I, Guo L, et al. Secular trends in pregnancy rates, delivery outcomes, and related health care utilization among women with congenital heart disease. Congenit Heart Dis 2019;14:735–44.
2 Cornette J, Ruys TPE, Rossi A, et al. Hemodynamic adaptation to pregnancy in women with structural heart disease. Int J Cardiol 2013;168:825–31.
3 Regitz-Zagrosek V, Roos-Hesselink JW, Bauersachs J, et al. 2018 ESC guidelines for the management of cardiovascular diseases during pregnancy. Eur Heart J 2018;39:3165–241.
4 Hunter S, Robson SC. Adaptation of the maternal heart in pregnancy. Br Heart J 1992;68:540–3.
5 Robson SC, Dunlop W, Moore M, et al. Combined Doppler and echocardiographic measurement of cardiac output: theory and application in pregnancy. Br J Obstet Gynaecol 1987;94:1014–27.
6 Robson SC, Hunter S, Boys RJ, et al. Serial study of factors influencing changes in cardiac output during human pregnancy. Am J Physiol 1989;256:H1060–5.
7 Melchiorre K, Sharma R, Thilaganathan B. Cardiac structure and function in normal pregnancy. Curr Opin Obstet Gynecol 2012;24:413–21.
8 Feghali M, Venkataramanan R, Caritis S. Pharmacokinetics of drugs in pregnancy. Semin Perinatol 2015;39:512–9.
9 Balci A, Sollie-Szarynska KM, van der Bijl AGL, et al. Prospective validation and assessment of cardiovascular and offspring risk models for pregnant women with congenital heart disease. Heart 2014;100:1373–81.
10 van Hagen IM, Boersma E, Johnson MR, et al. Global cardiac risk assessment in the registry of pregnancy and cardiac disease: results of a registry from the European Society of cardiology. Eur J Heart Fail 2016;18:523–33.
11 Ohuchi H, Tanabe Y, Kamiya C, et al. Cardiopulmonary variables during exercise predict pregnancy outcome in women with congenital heart disease. Circ J 2013;77:470–6.
12 Committee on Obstetric Practice. Committee opinion no. 723: guidelines for diagnostic imaging during pregnancy and lactation. Obstet Gynecol 2017;130:e210–6.
13 Siu SC, Sermer M, Colman JM, et al. Prospective multicenter study of pregnancy outcomes in women with heart disease. Circulation 2001;104:515–21.
14 Silversides CK, Grewal J, Mason J, et al. Pregnancy Outcomes in Women With Heart Disease: The CARPREG II Study. J Am Coll Cardiol 2018;71:2419–30.
15 Drenthen W, Boersma E, Balci A, et al. Predictors of pregnancy complications in women with congenital heart disease. Eur Heart J 2010;31:2124–32.
16 Lu C-W, Shih J-C, Chen S-Y, et al. Comparison of 3 risk estimation methods for predicting cardiac outcomes in pregnant women with congenital heart disease. Circ J 2015;79:1609–17.
17 Fu Q, Lin J. Predictive accuracy of three clinical risk assessment systems for cardiac complications among Chinese pregnant women with congenital heart disease. Int J Gynaecol Obstet 2016;134:140–4.
18 Kim YY, Goldberg LA, Awh K, et al. Accuracy of risk prediction scores in pregnant women with congenital heart disease. Congenit Heart Dis 2019;14:470–8
19 Sliwa K, van Hagen IM, Budts W, et al. Pulmonary hypertension and pregnancy outcomes: data from the registry of pregnancy and cardiac disease (ROPAC) of the European Society of cardiology. Eur J Heart Fail 2016;18:1119–28.
20 Bédard E, Dimopoulos K, Gatzoulis MA. Has there been any progress made on pregnancy outcomes among women with pulmonary arterial hypertension? Eur Heart J 2009;30:256–65.
21 Ladouceur M, Benoit L, Basquin A, et al. How pregnancy impacts adult cyanotic congenital heart disease: a multicenter observational study. Circulation 2017;135:2444–7.
22 Presbitero P, Somerville J, Stone S, et al. Pregnancy in cyanotic congenital heart disease. outcome of mother and fetus. Circulation 1994;89:2673–6.
23 Garcia Ropero A, Baskar S, Roos Hesselink JW, et al. Pregnancy in women with a Fontan circulation: a systematic review of the literature. Circ Cardiovasc Qual Outcomes 2018;11:e004575.
24 Rossiter JP, Repke JT, Morales AJ, et al. A prospective longitudinal evaluation of pregnancy in the Marfan syndrome. Am J Obstet Gynecol 1995;173:1599–606.
25 Meijboom LJ, Vos FE, Timmermans J, et al. Pregnancy and aortic root growth in the Marfan syndrome: a prospective study. Eur Heart J 2005;26:914–20.
26 Donnelly RT, Pinto NM, Kocolas I, et al. The immediate and long-term impact of pregnancy on aortic growth rate and mortality in women with Marfan syndrome. J Am Coll Cardiol 2012;60:224–9.
27 Gravholt CH, Andersen NH, Conway GS, et al. Clinical practice guidelines for the care of girls and women with Turner syndrome: proceedings from the 2016 Cincinnati international Turner syndrome meeting. Eur J Endocrinol 2017;177:G1–70.
28 van Hagen IM, Roos-Hesselink JW, Ruys TPE, et al. Pregnancy in women with a mechanical heart valve: data of the European Society of cardiology registry of pregnancy and cardiac disease (ROPAC). Circulation 2015;132:132–42.
29 Baumgartner H, Falk V, Bax JJ, et al. 2017 ESC/EACTS guidelines for the management of valvular heart disease. Eur Heart J 2017;38:2739–91.
30 Nishimura RA, Otto CM, Bonow RO, et al. 2014 AHA/ACC guideline for the management of patients with valvular heart disease: Executive summary: a report of the American College of Cardiology/ American heart association Task force on practice guidelines. J Am Coll Cardiol 2014;63:2438–88.
31 Roos-Hesselink J, Baris L, Johnson M, et al. Pregnancy outcomes in women with cardiovascular disease: evolving trends over 10 years in the ESC registry of pregnancy and cardiac disease (ROPAC). Eur Heart J 2019;40:3848–55.
32 Pieper PG, Balci A, Aarnoudse JG, et al. Uteroplacental blood flow, cardiac function, and pregnancy outcome in women with congenital heart disease. Circulation 2013;128:2478–87.
33 van Hagen IM, Roos-Hesselink JW, Donvito V, et al. Incidence and predictors of obstetric and fetal complications in women with structural heart disease. Heart 2017;103:1610–8.
34 Miner PD, Canobbio MM, Pearson DD, et al. Contraceptive practices of women with complex congenital heart disease. Am J Cardiol 2017;119:911–5.
35 Lindley KJ, Madden T, Cahill AG, et al. Contraceptive use and unintended pregnancy in women with congenital heart disease. Obstet Gynecol 2015;126:363–9.
36 Abarbanell G, Tepper NK, Farr SL. Safety of contraceptive use among women with congenital heart disease: a systematic review. Congenit Heart Dis 2019;14:331–40.
37 Roos-Hesselink JW, Cornette J, Sliwa K, et al. Contraception and cardiovascular disease. Eur Heart J 2015;36:1728–34.
38 Meyerowitz EA, Prager S, Stout K, et al. Endocarditis following IUD insertion in a patient with tetralogy of Fallot. BMJ Case Rep 2019;12:bcr-2018-227962.
39 Habib G, Lancellotti P, Antunes MJ, et al. 2015 ESC guidelines for the management of infective endocarditis: the task force for the management of infective endocarditis of the European Society of cardiology (ESC). endorsed by: European association for CardioThoracic surgery (EACTS), the European association of nuclear medicine (EANM). Eur Heart J 2015;36:3075–128.
40 Gill HK, Splitt M, Sharland GK, et al. Patterns of recurrence of congenital heart disease: an analysis of 6,640 consecutive pregnancies evaluated by detailed fetal echocardiography. J Am Coll Cardiol 2003;42:923–9.
41 De Backer J, Bondue A, Budts W, et al. Genetic counselling and testing in adults with congenital heart disease: a consensus document of the ESC Working group of grown-up congenital heart disease, the ESC Working group on aorta and peripheral vascular disease and the European Society of human genetics. Eur J Prev Cardiol 2019;2047487319854552.
42 Drugs@FDA. Available: https://s3.amazonaws.com/publicinspection.federalregister.gov/2014-28241.pdf
43 EMA. Available: https://www.ema.europa.eu/en/documents/ scientific-guideline/draft-guideline-good-pharmacovigilancepractices-product-population-specific-considerations-iii_en.pdf
44 Ruys TPE, Roos-Hesselink JW, Pijuan-Domènech A, et al. Is a planned caesarean section in women with cardiac disease beneficial? Heart 2015;101:530–6.
45 Ruys TPE, Roos-Hesselink JW, Hall R, et al. Heart failure in pregnant women with cardiac disease: data from the ROPAC. Heart 2014;100:231–8.




.jpg)